Blasenkrebs
Das Urothelkarzinom, auch Harnblasenkarzinom oder Blasenkarzinom genannt, ist in Österreich bei Männern die siebt-, bei Frauen die sechtzehnhäufigste Tumorerkrankung. Histologisch handelt es sich überwiegend um Urothelkarzinome (UC): nicht-muskelinvasives Blasenkarzinom (NMIBC), muskelinvasives Blasenkarzinom (MIBC), metastasiertes Urothelkarzinom (mUC).1
Die Behandlung des Urothelkarzinoms hängt von der Histologie, dem Stadium und den Risikofaktoren ab. Das NMIBC weist im allgemeinen eine geringe krankheitsspezifische Mortalität auf. Neben minimalinvasiven Verfahren steht eine enge Nachsorge zur frühen Erkennung von Rezidiven im Vordergrund. Beim MIBC kommen interdisziplinäre Behandlungskonzepte zum Einsatz.2 Beim fortgeschrittenen inoperablen oder metastasierten Urothelkarzinom kommen vorwiegend medikamentöse Therapieoptionen zum Einsatz, jedoch besteht weiterhin ein hoher ungedeckter therapeutischer Bedarf, gerade an Blasen-erhaltenden innovativen Behandlungskonzepten.3
Ca. 25% der Patient:innen mit fortgeschrittenem oder metastasiertem Blasenkrebs kommen für die derzeitigen Therapieoptionen aufgrund mangelnder Fitness nicht in Frage, in der Zweitlinie bleiben sogar ca. 66% der Patient:innen ohne Behandlungsoption.4 Der bisher etablierte Behandlungsstandard für Patient:innen mit mUC ist eine Platin-haltige Chemotherapie. Jedoch haben Erkenntnisse der letzten Jahre gezeigt, dass es darüber hinaus weitere Behandlungsalternativen gibt. Abhängig von Faktoren wie der körperlichen Verfassung, vorangegangenen Therapien, dem PD-L1 Status und dem Biomarkerstatus finden sich in den ESMO- und EAU-Leitlinien Empfehlungen für verschiedene Behandlungsansätze für die Erst- und Folgetherapien.
Diese umfassen:5,6
- Immuntherapien (z.B. Pembrolizumab, Nivolumab, Avelumab),
- Antikörper-Wirkstoff-Konjugate (ADC; Enfortumab Vedotin),
- Kombinationstherapien (z.B. Pembrolizumab und Enfortumab Vedotin),
- zielgerichtete Therapien (z.B. Erdafitinib).

"Das Urothelkarzinom ist der jüngste Bereich unseres Onkologie-Portfolios. Bei J&J tragen wir nicht nur mit innovativen Arzneimitteln zu verbesserten Therapie-Outcomes bei sondern generieren durch unsere medizinische Forschung und wissenschaftlichen Kooperationen auch sehr viel Expertise für die onkologische Community. Nur gemeinsam können wir mehr für die Patient:innen erreichen."
Dr. Gerlinde Otti
Business Unit Lead Oncology, J&J Innovative Medicine Austria
Grundlagen
Epidemiologie, Krankheitsstadien und Prognose des Urothelkarzinoms
Wie häufig ist das Urothelkarzinom bei Männern und Frauen?
In Österreich ist das Blasenkarzinom (= Blasenkrebs) bei Männern die siebt-, bei Frauen die sechtzehnhäufigste Tumorerkrankung.1 Frauen erkranken seltener am Blasenkarzinom, weisen aber eine höhere Mortalität auf.1,7 Zu den wichtigsten Risikofaktoren gehören aktives und passives Rauchen sowie chemische Substanzen, wie aromatische Amine.7
Zusätzlich können verschiedene Faktoren das Risiko einer Tumorerkrankung erhöhen, darunter HPV-Exposition, hohe Mengen an Paracetamol, chronische Entzündungen aufgrund von Harnsteinen, Luftverschmutzung und mangelhafte oder einseitige Ernährungsgewohnheiten. Zudem kann auch eine Familienanamnese die Entwicklung einer Tumorerkrankung begünstigen.8-12
In welche Krankheitsstadien wird das Urothelkarzinom eingeteilt?
Die Erkrankung wird unterteilt in das nicht-muskelinvasive Blasenkarzinom, das muskelinvasive Blasenkarzinom und das metastasierte Blasenkarzinom. Histologisch werden die meisten Karzinome der Harnblase als Urothelkarzinome (90%) klassifiziert.13 Unter den nicht-urothelialen Karzinomen sind die Plattenepithel- und Adenokarzinome am häufigsten vertreten, sehr selten sind Sarkome, Lymphome und Melanome.2
Die meisten Harnblasenkarzinome werden in frühen Stadien diagnostiziert:
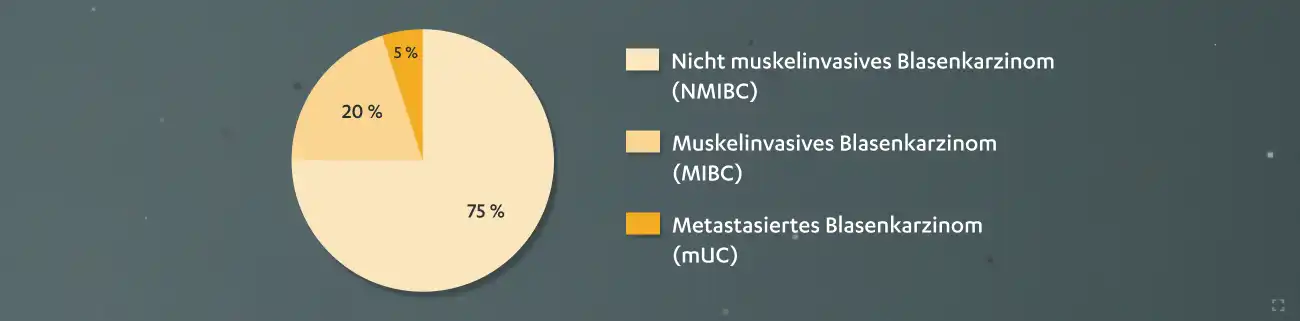

- fast 3/4 aller neu diagnostizierten Karzinome (Ta, Tis, T1)
- 7-40 % entwickeln sich zu MIBC binnen 5 Jahren14

- etwas weniger als 1/4 aller neu diagnostizierten Karzinome (T2-T4)
- erhöhtes Risiko für Progress und Rezidiv
- ca. 50 % entwickeln sich zu einer metastasierten Erkrankung weiter14,15

- der kleinste Anteil der Blasenkarzinome bei Erstdiagnose sind fortgeschritten oder mit Metastasierung (M1)15
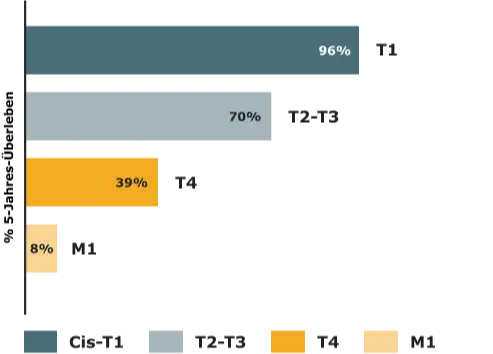
Urothelkarzinom: Wie ist die Prognose?
Das 5-Jahres-Überleben beim Blasenkarzinom
Die Prognose des Blasenkarzinom wird insbesondere durch die Lokalisation des Tumors, das Stadium, das Grading, die Ausbreitung, ein begleitendes Carcinoma in situ, Patient:innencharakteristika (Alter, Geschlecht, Fitness) und Komorbiditäten (z.B. eingeschränkte Nierenfunktion) sowie Biomarker bestimmt.13
Diagnostik
Diagnose, Klassifikation und Stadieneinteilung des Urothelkarzinoms
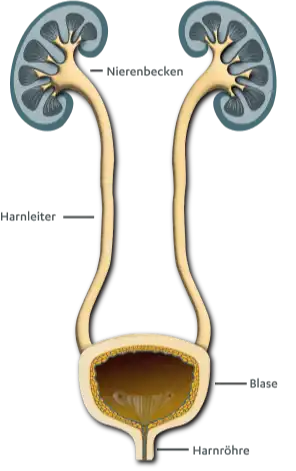
Was gehört zu den ableitenden Harnwegen?
Das Blasenkarzinom geht meist von der Schleimhaut der Harnblase (Urothel) aus. Das Urothel kleidet den gesamten Bereich der ableitenden Harnwege ausgehend von der Niere aus. Mehr als 90 % der Blasentumore sind Urothelkarzinome, auch Übergangszellkarzinom genannt, sie entstehen häufig an mehreren Stellen gleichzeitig. Das Urothelkarzinom kann sich zwar an jeder Stelle der ableitenden Harnwege entwickeln, doch meistens entsteht es in der Blase.9,11 Urothelkarzinome werden daher häufig auch Harnblasenkarzinome, Blasenkarzinome oder Blasenkrebs genannt.
Zu den ableitenden Harnwegen gehören das Nierenbecken, die Harnleiter (Ureteren), die Blase (Vesica urinaria) und die Harnröhre (Urethra). Nieren inklusive Nierenbecken und Harnleiter werden dem oberen Harntrakt zugeordnet. Davon unterschieden wird der untere Harntrakt mit Harnblase und Harnröhre.17
Welche Symptome deuten auf ein Urothelkarzinom hin?
- Hämaturie (Mikro- oder schmerzlose Makrohämaturie)
- Positive Urinzytologie
- Unspezifische Reizsymptome (Pollakisurie, Dysurie, Harndrangsymptome)13
+ Bei großen Tumoren Verdickung der Blasenwand möglich oder Tumor tastbar12
+ Knochen-oder Flankenschmerzen häufig Symptom einer fortgeschrittenen Erkrankung12
Wie kann ein Urothelkarzinom diagnostiziert werden?
Urinsediment und -zytologie
Die Sensitivität ist abhängig vom Differenzierungsgrad der Tumoren. Bei G1-Tumoren ist die Sensitivität gering.
Sonografie der Blase und ableitenden Harnwege
Durch eine Ultraschalluntersuchung können Harnstauungen oder Harnsteine ausgeschlossen werden.
Weißlicht- oder ggf. fluoreszenzbasierte Zystoskopie
Die floureszenzunterstützte Diagnostik wird bei multifokalen oder bei high-grade Tumoren in der Anamnese oder bei positiver Urinzytologie eingesetzt.
Endoskopie mit TUR-B (Transurethrale Resektion der Blase) zu diagnostischen und therapeutischen Zwecken
Bei zystoskopischem Verdacht soll ein histologischer Nachweis erfolgen.2 Dazu werden Gewebeproben für die Bestätigung von Diagnose, Staging und Grading entnommen aber auch sichtbares Tumorgewebe entfernt.
Wie werden die Urothelkarzinome klassifiziert?
Die Definition von Tumortyp, Tumorgrading und Tumorstaging soll nach WHO- und UICC-Klassifikation formuliert werden.13
- Das Risiko für ein intravesikales Rezidiv und für Progression wird beim NMIBC nach dem EORTC Risk Calculator ermittelt. Die AMWF unterscheidet die Risikogruppen: niedriges, intermediäres sowie hohes Risiko.13 Die EAU Guideline unterteilt das Risiko in niedrig, intermediär, hoch und sehr hoch.18
- Für die histologische Beschreibung invasiver Tumoren wird zusätzlich das dreistufige Gradingsystem (WHO – Klassifikation 1973) verwendet.13
Die Stadieneinteilung erfolgt nach den UICC-TNM-Kriterien.13
UICC-TNM Klassifikation der Urothelkarzinome
UICC-TNM Klassifikation | Tumor |
|---|---|
T TX | Primärtumor, Primärtumor kann nicht bewertet werden |
T0 | Kein Nachweis von Primärtumor |
Ta | Nicht-invasives papilläres Karzinom |
Tis | Carcinoma in situ: Flache Neoplasie |
T1 | Tumor dringt in subepitheliales Bindegewebe ein |
T2 T2a T2b | Tumor dringt in Muskularis propria ein Tumor dringt in oberflächliche Muskularis propria ein (innere Hälfte) Tumor dringt tief in Muskularis propria ein (äußere Hälfte) |
T3 T3a T3b | Tumor dringt in perivesikales Gewebe ein: mikroskopisch makroskopisch (extravesikale Masse) |
T4 T4a T4b | Tumor dringt in eines der folgenden ein: Prostatastroma, Samenbläschen, Uterus, Vagina oder Beckenwand Tumor dringt ein in Prostatastroma, Samenbläschen, Uterus oder Vagina Tumor dringt ein in Beckenwand oder Abdominalwand |
N NX | Regionäre Lymphknoten, Regionäre Lymphknoten können nicht bewertet werden |
N0 | Keine regionalen Lymphknotenmetastasen |
N1 | Metastase(n) in solitärem Lymphknoten des kleinen Beckens (hypogastrische, Obturator-, externe iliacale oder präsakraler Lymphknoten |
N2 | Metastase(n) in multiplen Lymphknoten des kleinen Beckens (hypogastrische, Obturator-, externe iliacale oder präsakraler Lymphknoten |
N3 | Metastase(n) der Lymphknoten an der Arteria iliaca communis |
M | Fernmetastasen |
M0 | Keine Fernmetastasen |
M1a | Fernmetastasen in nichtregionären Lymphknoten |
M1b | Andere Fernmetastasen |
Tabelle 1: UICC-TNM Klassifikation der Urothelkarzinome, mod. nach 13
Stadieneinteilung der Urothelkarzinome
Stadien-Einteilung | |||
|---|---|---|---|
Stadium 0a | Ta | N0 | M0 |
Stadium 0is | Tis | N0 | M0 |
Stadium I | T1 | N0 | M0 |
Stadium II | T2a, T2b | N0 | M0 |
Stadium IIIA | T3a, T3b, T4a | N0 | M0 |
T1, T2, T3, T4a | N1 | M0 | |
Stadium IIIB | T1, T2, T3, T4a | N2, N3 | M0 |
Stadium IVA | T4b jedes T | jedes N jedes N | M0 M1a |
Stadium IVB | jedes T | jedes N | M1b |
Tabelle 2: Stadieneinteilung der Urothelkarzinome, mod. nach 13
EORTC Risk Calculator
Aspekt | Rezidiv-Score | Progressions-Score |
|---|---|---|
Anzahl der Tumoren 1 2-7 >7 | 0 3 3 | 0 3 6 |
Tumordurchmesser ≤ 3 cm ≥ 3 cm | 0 3 | 0 3 |
Vorherige Rezidivfrequenz Primärer Tumor ≤ 1 Rezidiv/Jahr < 1 Rezidiv/Jahr | 0 2 4 | 0 2 2 |
pT-Kategorie Ta T1 | 0 1 | 0 4 |
Begleitendes pTis Nein Ja | 0 1 | 0 6 |
Grading (WHO 1973) G1 G2 G3 | 0 1 2 | 0 0 5 |
Gesamt | 0-14 | 0-26 |
Tabelle 3: Wahrscheinlichkeit für ein Rezidiv und für Progress des NMIBC nach dem Punkte-Score der EORTC Risikoklassifikation, mod. nach 13
EORTC Risikoscoring für NMIBC
Faktor | Rezidiv-Wahrscheinlichkeit nach 1 Jahr | Rezidiv-Wahrscheinlichkeit nach 5 Jahren | ||
|---|---|---|---|---|
% | (95 % CI) | % | 95 % CI | |
0 | 15 | (10-19) | 31 | (24-37) |
1-4 | 24 | (21-26) | 46 | (42-49) |
5-9 | 38 | (35-41) | 62 | (58-65) |
10-17 | 61 | (55-67) | 78 | (73-84) |
Tabelle 4: EORTC Risikoscoring für NMIBC, mod. nach 13
Unsere Produkte beim Blasenkarzinom
Diese Informationen richten sich ausschließlich an medizinisches Fachpersonal in Österreich.
Biomarker-Testung
Biomarker Testung: Subtypen, Tumortreiber und prädiktive Marker des Urothelkarzinoms
Klarheit durch Biomarker Testung
Biomarker können anzeigen, welche Tumortreiber der Erkrankung zu Grunde liegen. Molekulare Subtypen könnten eine bessere Stratifizierung von Patient:innen mit Blasenkarzinom ermöglichen.19
Abhängig von den untersuchten Biomarkern und der Testmethode kann die molekularbiologische Untersuchung mittels Gewebe- oder Flüssigbiopsie erfolgen. Die gebräuchlichsten Methoden sind Immunhistochemie (IHC), Polymerase Kettenreaktion (PCR), traditionelle Sanger-Sequenzierung oder Next-Generation Sequenzierung (NGS).20,21
Welche Tumortreiber sind beim fortgeschrittenen oder metastasierten Urothelkarzinom bekannt?
Als möglicherweise relevante Mutationen werden für invasive Tumoren FGFR, CDKN2A, PPARG, ERBB2, E2F3, TP53 und RB1 diskutiert, wobei die FGFR-Mutationen zu den besonders gut untersuchten Mutationen gehören.19
FGFR im Fokus: Häufige Treibermutationen beim Urothelkarzinom

Rund ein Drittel der Urothelkarzinome weisen FGFR-Alterationen auf.22 Es werden vier FGFR-Gene unterschieden, die sich in ihrer Struktur ähneln (FGFR1-4)22:
FGFR3 weist dabei am häufigsten Alterationen auf (15 %). Die Alterationen umfassen unter anderem Punktmutationen (S249C, R248C, G370C, Y373C) und Genfusionen (FGFR3-TACC3, FGFR3-BAIAP2L1).21,22
Weitere Genveränderungen sind FGFR1-Amplifikationen, Genfusionen, FGFR3-Amplifikationen.22 Beim low grade/low risk NMIBC finden sich in bis zu 80 % der Fälle FGFR3-Mutationen.23
Welchen Einfluss hat FGFR auf die Onkogenese?
FGFR (Fibroblastenwachstumsfaktor-Rezeptor) gehören zu einer Familie von vier Transmembran-Rezeptor-Tyrosinkinasen (FGFR1-4), die stark konserviert und weit verbreitet sind. Nach Aktivierung beeinflusst FGFR verschiedene intrazelluläre Signalkaskaden über PI3K(Phosphatidylinositol-3-Kinase)-AKT, PLCɣ (Phospholipase Cɣ), STAT (Signaltransduktoren und Aktivatoren der Transkription) und RAS-MAPK (Mitogen-aktivierte Proteinkinase) Signalwege. Diese Signalkaskaden regulieren zelluläre Funktionen wie Proliferation, Differenzierung, Migration und Angiogenese. Eine Überaktivierung der FGFR-Signalwege durch Genamplifikationen, aktivierende Mutationen oder Genfusionen kann daher die Tumorentstehung und das Fortschreiten des Tumors begünstigen.24
Weiterführende Informationen zu FGFR beim mUC können hier heruntergeladen werden
Biomarker für die Immuntherapie mit Checkpoint-Inhibitoren
Programmed death-ligand 1 (PD-L1) Expression
Die Wirkung von Checkpoint-Inhibitoren kann mit der PD-L1 Expression auf Tumorzellen und Immunzellen im Tumorareal korrelieren. Die Bestimmung der PD-L1-Expression erfolgt immunhistologisch mit unterschiedlichen Scoring-Systemen: Der TCS (Tumor Cells Score) bzw. TPS (Tumor Proportion Score) gibt das Verhältnis von PD-L1-positiv gefärbten Tumorzellen bezogen auf die Gesamtzahl der Tumorzellen wieder. Der CPS (Combined Positive Score) ist definiert als das Verhältnis von positiv gefärbten Tumor- und Immunzellen zur Gesamtzahl der Tumorzellen multipliziert mit 100. Der ICS (Immune Cells Score) gibt die Anzahl der positiv gefärbten Immunzellen im Tumorareal an.25
Tumormutationslast / Tumor Mutational Burden (TMB)
Der TMB-Wert stellt die Gesamtzahl aller Mutationen in einer Tumorprobe dar und ist bislang kein anerkanntes Kriterium für die Zulassung. Die Tumormutationslast ist jedoch ein weiterer prädiktiver immuntherapeutischer Biomarker. Die Bestimmung ist methodenabhängig und in Hinblick auf die unterschiedlichen Faktoren, die sich auf den TMB-Wert auswirken können, anspruchsvoll.5,26
Defekte DNS-Mismatch-Reparatur (dMMR) / hochgradig Mikrosatelliteninstabile Tumore (MSI-H)
Defekte DNS-Mismatch-Reparatur (dMMR) und hochgradige mikrosatelliteninstabile Tumore (MSI-H) sind zwei eng miteinander verbundene Begriffe in der Onkologie, werden jedoch mit Hilfe unterschiedlicher Testverfahren bestimmt (dMMR Bestimmung mittels Immunhistochemie, MSI-H Bestimmung mittels Sequenzierung). Beide Parameter sind molekulare Marker für genetische Instabilität und haben eine Bedeutung für die Immuntherapie, da betroffene Tumore eine höhere Anzahl an mutierten Proteinen, auch Tumorantigene genannt, aufweisen, die vom Immunsystem erkannt werden können.27
Könnten molekulare Subtypen eine bessere Stratifizierung von Patient:innen ermöglichen?
Muskelinvasive Blasenkarzinome werden nach molekularer Konsensus-Klassifikation in sechs Subtypen eingeteilt, die sich in den onkogenen Mechanismen, der Infiltration von Immun- und Stromazellen, den histologischen und klinischen Eigenschaften unterscheiden: 19,25
- luminal-papillär (24 %)
- luminal nicht spezifiziert (8 %)
- luminal instabil (15 %)
- stromareich (15 %)
- basal/squamös (35 %)
- neuroendokrinartig (3 %)
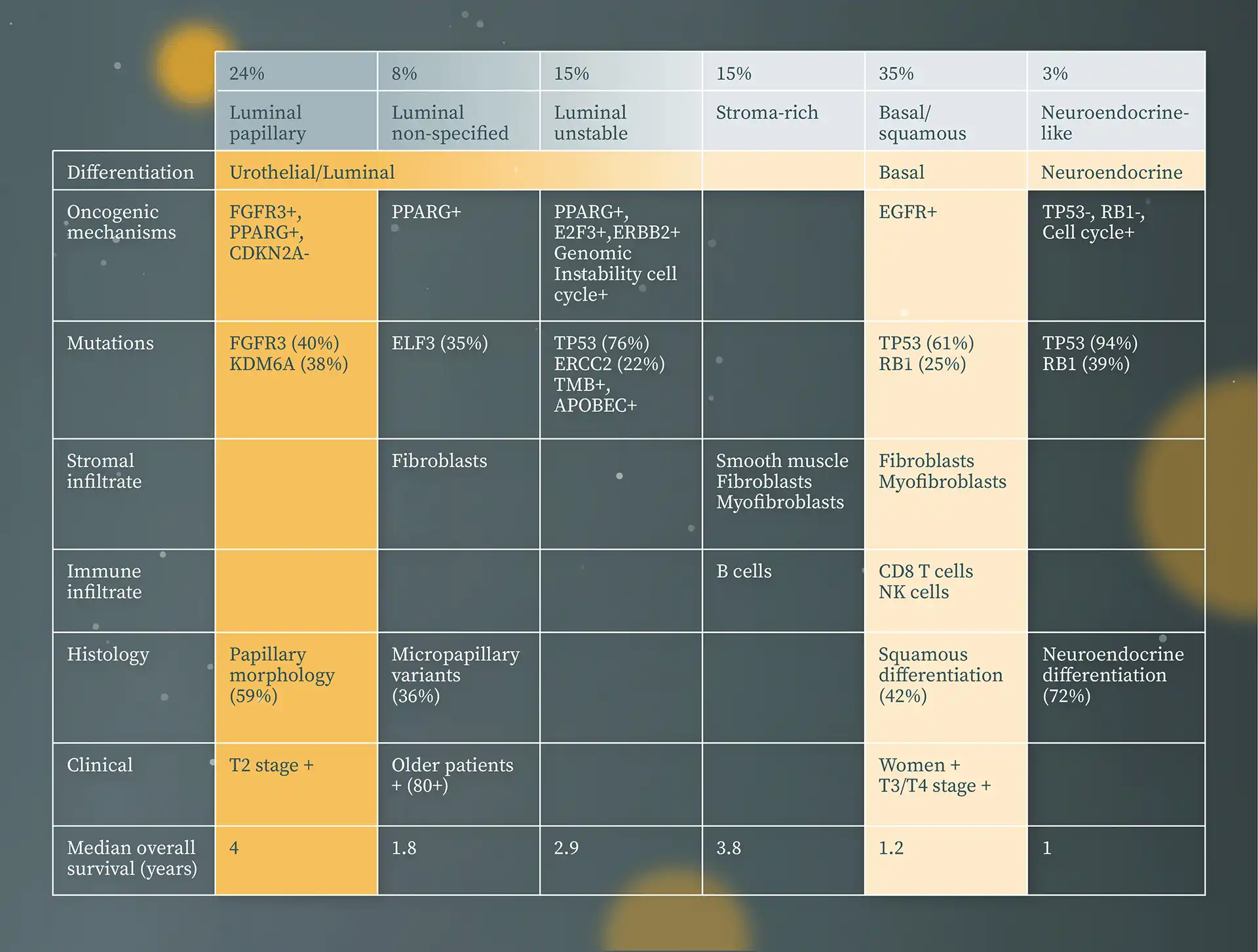
Luminal-papilläre MIBC weisen häufig Tumorzellen mit transkriptioneller FGFR3-Aktivität (Fibroblastenwachstumsfaktor-Rezeptor) und FGFR3-Alterationen (Mutationen, Fusionen oder Amplifikationen) auf. Die höchste Mutationslast und vermehrte ERBB2-Amplifikationen (erb-b2 Rezeptor-Tyrosinkinase 2, HER2/neu) werden bei den luminal instabilen Karzinomen beobachtet. In Tumorzellen der basal/squamösen Karzinom-Gruppe finden sich häufig Veränderungen in den Genen TP53 (Tumorsuppressorgen) sowie RB1 (Retinoblastom-Protein) mit Überexpression von EGFR (Epidermaler Wachstumsfaktor Rezeptor).21
Wichtige Methoden der molekulardiagnostischen Analyse
In den vergangenen Jahren haben sich die technischen Möglichkeiten zur molekularbiologischen Analyse von Tumorbiopsien in puncto Präzision, Geschwindigkeit und Kosten deutlich verbessert. Im Folgenden werden einige der wichtigsten Methoden vorgestellt:28
Polymerase-Kettenreaktion (PCR) | Die PCR ist eine einfache, schnelle und preisgünstige Methode, um bestimmte Regionen einer Tumor-DNS zu analysieren. |
Next-Generation Sequenzierung (NGS) | Das NGS ist ein hochsensitives Verfahren, mit dem sich vollständige Genome („whole genome“), die gesamte kodierende Erbinformation („whole exome“), ausgewählte Gene („panels“) oder definierte Zielregionen („hotspots“) analysieren lassen. |
Fluoreszenz in-situ Hybridisierung (FISH) | Mit Hilfe fluoreszenzmarkierter Sonden lassen sich DNS-Abschnitte gezielt markieren. So können Veränderungen wie z.B. Translokationen oder Amplifikationen sichtbar gemacht werden. |
Immunhistochemie (IHC) | Die IHC ermöglicht eine quantitative Bestimmung von Proteinen in und auf Tumorzellen und anderen relevanten Zellen (z. B. Immunzellen) |
Neben der Verbesserung der molekulardiagnostischen Analyse haben sich mit der Digitalisierung und der Entwicklung innovativer Technologien auch insgesamt die Möglichkeiten verbessert, um die Relevanz verschiedener Biomarker zu evaluieren. Insbesondere PCR und NGS eignen sich besonders gut zur Untersuchung bestimmter genetischer Veränderungen wie u.a. Mutationen und Fusionen, wobei eine Biomarker-Testung mittels NGS den schnellsten Einstieg in eine zielgerichtete Therapie ermöglicht.
Details zu den klinischen und wirtschaftlichen Vorteilen durch NGS Testungen finden Sie hier.
Hier erfahren Sie mehr über die Bedeutung der molekularen Testung beim Urothelkarzinom
Therapieoptionen
Therapieoptionen beim NMIBC, MIBC und metastasierten Urothelkarzinom
Für die Behandlung des Urothelkarzinoms stehen verschiedene Therapieoptionen zur Verfügung: chirurgische Verfahren, intravesikale Instillationen, Strahlentherapie und medikamentöse Therapien. Wichtige Kriterien für die Wahl der Therapie sind die Histologie des Karzinoms, das Tumorstadium und vorliegende Risikofaktoren.2 Blasenkarzinome in frühen Stadien können oftmals minimalinvasiv behandelt werden. Die Therapie eines fortgeschrittenen Karzinoms wird interdisziplinär mit allen beteiligten Fachbereichen in einem Tumorboard besprochen.2
Weiterführende Informationen finden sich auf den Seiten der Fachgesellschaften:
Therapieoptionen beim NMIBC, MIBC und mUC im Detail
Das oberflächliche NMIBC kann häufig durch eine transurethrale Resektion des Blasentumors (TUR-B) entfernt werden. Der Eingriff erfolgt durch die Harnröhre (Urethra). Darüber hinaus kann eine intravesikale Instillationstherapie mit einer Chemotherapie oder mit Bacillus Calmette-Guérin (BCG) gegeben werden. Bei hohem Rezidiv- oder Progressionsrisiko kann eine Zystektomie (Entfernung der Blase) empfohlen werden.2,18
Eine Standardtherapie beim MIBC mit kurativer Intention ist die radikale Zystektomie mit bilateraler pelviner Lymphadenektomie (Entnahme von 10-16 Lymphknoten aus dem Beckenraum). Die Prognose kann durch eine zusätzliche neoadjuvante oder adjuvante Therapie verbessert werden. Soll oder kann eine Zystektomie nicht durchgeführt werden oder wird diese abgelehnt, wird eine multimodale, primär organerhaltende Therapie mit einer TUR-B und anschließender Radiochemotherapie empfohlen.2
Die Therapieentscheidung beim mUC wird in Abhängigkeit vom Allgemeinzustand und Komorbiditäten getroffen,2 wobei der Kreatinin-Clearance, dem Hörvermögen, der peripheren Neuropathie und der Herzinsuffizienz besondere Beachtung geschenkt wird.13 Neben einer Platin-haltigen Chemotherapie, die derzeit als Standard in der Erstlinientherapie des mUC gilt, gibt es mittlerweile zusätzliche Optionen für Erst- und Folgetherapien: Immuntherapien (z.B. Nivolumab, Pembrolizumab, Avelumab, Kombinationstherapien bestehend aus Immuntherapie mit einem Antikörper-Wirkstoff-Konjugat (ADC) (z.B. Pembrolizumab und Enfortumab Vedotin) und zielgerichtete Therapien (z.B. Erdafitinib).5,6
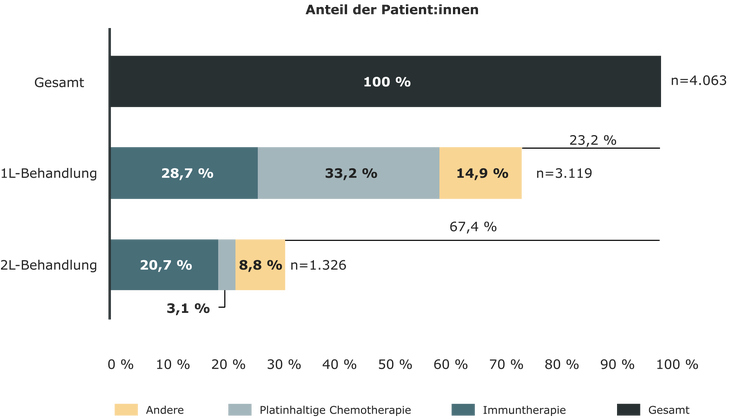
Etwa 25 % der Patient:innen mit fortgeschrittenem oder metastasiertem Urothelkarzinom kommen für eine aktuelle Therapieoption nicht in Frage. Nach der Erstlinientherapie haben sogar zwei Drittel der Patient:innen keine weitere Behandlungsoption.4 Im Vergleich zu anderen Tumorentitäten kommen personalisierte, zielgerichtete Therapien beim Urothelkarzinom im klinischen Alltag gerade erst an.
Hier erfahren Sie mehr über die zielgerichtete Therapieoption beim FGFR+ mUC
Nachsorge
Das empfohlene Nachsorgeprotokoll von NMIBC-Patient:innen hängt von der EORTC-Risikostratifizierung ab. Standard ist die zytoskopische Untersuchung zur Rezidiv- oder Progressionskontrolle. Weitere Untersuchungen abhängig von der Risikogruppen-Einteilung (niedrig, intermediär und hoch) sind die Urinzytologie, Urin-basierte Tumormarker, die Sonographie, das Ausscheidungs-Urogramm (AUG/IVU) oder das CT-Urogramm (CT-AUG) bzw. das MRT-Urogramm (MRT-AUG).
Das Nachsorgeschema von MIBC-Patient:innen hängt davon ab, ob eine radikale Zystektomie oder eine Radio-(Chemo-)Therapie als kurativ intendierte Therapie gewählt wurde. Untersucht werden Frührezidive, metabolische Veränderungen, funktionelle Störungen und der psychoonkologisch-soziale Status.2,13
Weiterführende Informationen finden Sie auf den Seiten der Fachgesellschaften:
Aus diesem Fokusbereich

Referenzen
[1]: Krebs in Österreich 2022. Statistik Austria (Hrsg.), Krebsinzidenz und Krebsmortalität nach ausgewählten Lokalisationen und Geschlecht 2022; Abgerufen Juli 2024.
[2]: onkopedia leitlinien Blasenkarzinom (Urothelkarzinom). 2019.
[3]: Niegisch G, et al. Journal of Clinical Oncology. 2023;41(6):464.
[4]: Morgans A, et al. Annals of Oncology. 2021;32:S714-S5.
[5]: Witjes J, et al. EAU Guidlines Muscle-invasive and Metastatic Bladder Cancer. Update April 2024.
[6]: Powles T, et al. Bladder Cancer: ESMO Clinical Practice Guidline for diagnosis, treatment and follow-up. Ann. Oncol. 2022;33(3):244-258.
[7]: Krebs in Deutschland für 2017/2018. Berlin: Robert Koch-Institut (Hrsg.) und Gesellschaft der epidemiologischen Krebsregister in Deutschland e.V. (Hrsg); Stand November 2021.
[8]: Cumberbatch MGK et al. Eur Urol. 2018; 74(6): 784─95.
[9]: Sanli O et al. Nat Rev Dis Primers. 2017; 3: 17022.
[10]: Antoni S, et al. Eur Urol. 2017; 71(1): 96-108.
[11]: Arora HC et al. Med Clin North Am. 2018; 102(2): 231─49.
[12]: Ku JH ed. (2018). Bladder Cancer. London, UK, Academic Press.
[13]: S3-Leitlinie Früherkennung, Diagnose, Therapie und Nachsorge des Harnblasenkarzinoms. Berlin: AWMF, DKG und DKH; 2020.
[14]: Castaneda P, et al. Front Oncol. 2023;13:1114203.
[15]: Thomas J, et al. Cancers (Basel). 2022;14(7).
[16]: Survival Rates for Bladder Cancer: American Cancer Society Inc.; 2023.
[17]: PDQ Adult Treatment Editorial Board: Bethesda (MD): National Cancer Institute (US); 2002.
[18]: Gontero P, et al. EAU Guidelines on Non-muscle-invasive Bladder Cancer (TaT1 and CIS)2023.
[19]: Kamoun A, et al. Eur Urol. 2020;77(4):420-33.
[20]: Malone ER, et al. Genome Med. 2020;12(1):8.
[21]: Franz A, et al. Die Urologie. 2023;7:696-704.
[22]: Helsten T, et al. Clin Cancer Res. 2016;22(1):259-67.
[23]: Inamura K. Cancers (Basel). 2018;10(4).
[24]: Ornitz DM, et al. Wiley Interdiscip Rev Dev Biol. 2015;4(3):215-66.
[25]: Marletta S, et al. J. Pers. Med. 2022;12:1273.
[26]: Rüschoff JH, et al. Die Onkologie. 2022;28:742-52.
[27]: Luchini C, et al. Annals of Oncology 2019;30:1232-1243.
[28]: Wenzel C, et al. Deutsches Ärzteblatt International 2021; 118: 255-261.